UC潰瘍性大腸炎
概要
病態
潰瘍性大腸炎とは、主に大腸の粘膜に慢性的な炎症が生じ、びらんや潰瘍病変が形成される原因不明の腸疾患です。
炎症は大腸の粘膜表層からから粘膜下層までおこり、病変部は直腸から口側腸管へ連続性に広がるのを特徴とします。
経過中に再燃と寛解を繰り返すことが多く、腸管外合併症を伴うことがあります。
また、長期化かつ広範囲に大腸を侵す場合は癌化の傾向があります。
疫学
指定難病の1つで、発症頻度は1,000に1人程度とされていますが、年々増加傾向にあります。
また、発症年齢は、20代をピークとして若い人から高齢者まで幅広く、男女比は1:1と性別に差はありません。
原因
潰瘍性大腸炎の原因は、明らかに解明されていません。
潰瘍性大腸炎は1つの原因によって引き起こされるのではなく、遺伝、食生活、免疫異常、環境要因、感染などさまざまな要因により惹起されると考えられています。
特に、遺伝的素因を有する個体に様々な環境因子が関与して腸粘膜の免疫系の調節機構が障害されて炎症が生じるというのが、現在の国際的なコンセンサスです。
血縁者内の IBD 罹患率がやや高いことが知られ、家族内集積例の報告もあるため、何らかの遺伝的機序が関与していることも推測されています。
実際、ゲノムワイド研究のメタアナリシスによると、163の遺伝子座が慢性 IBDと関連し、そのうちの133の遺伝子座がUCと関連していると報告されています。
喫煙に関しては、現在の喫煙 (current smoker) は UCの進展と負の相関を認めますが、喫煙歴(former smoker)のある場合は発症の危険因子であるとのデータがあります。
また、薬剤に関しては、アセトアミノフェン、NSAIDsの使用は潰瘍性大腸炎増悪とは関連しないとの報告があります。
症状
重症度や病変部位により症状は様々ですが、主な症状は血便、下痢、腹痛です。
免疫異常により粘膜の炎症・再生を繰り返し、脱落した大腸粘膜がゼリー状粘液として体外へ排出されるため、血便は粘液に血液が混じった粘血便となることが特徴です。
また、重症になると、発熱、体重減少、貧血などの全身の症状が出現します。
潰瘍性大腸炎は、上記の症状が強く現れる活動期と症状が治り安定する寛解期を繰り返すことを特徴とするため、適切な薬物治療を続けて、長期間にわたって寛解期を維持することが重要となります。
合併症
【腸管合併症】
腸管内の炎症による腹部症状を伴います。
腸管内大量出血、大腸穿孔、大腸狭窄、大腸癌※などがあります。 また、大腸の強度炎症により腸蠕動が停止し、ガス滞留により腸管が膨隆して中毒様症状が現れる中毒性巨大結腸症があります。
※大腸癌発生率と罹病期間については、発症後10年以上で一般の方と比べて大腸癌の発症リスクが高くなり、累積大腸癌発生率は、罹病期間10年で約2%、20年で約8%、30年で約18%と上昇します。
また、悪性度の高い大腸癌が多いのも特徴です。
【腸管外合併症】
主に眼、関節、皮膚において炎症による局所症状を伴います。
| 眼 | 虹彩炎、ブドウ膜炎 |
|---|---|
| 関節 | 関節炎、強直性脊椎炎、大腿骨頭壊死、骨粗鬆症 |
| 皮膚 | 結節性紅斑、壊疽性膿皮症、口腔内アフタ |
| 胆管 | 原発性硬化性胆管炎、胆管周囲炎、胆石症 |
| その他 | 膵炎、水腎症、尿路結石、肺梗塞、血栓性静脈炎 |
| 全身的合併症 | アミロイドーシス、発育障害 |
検査
病型分類
採血により、炎症の程度、栄養状態、貧血の有無、肝機能・腎臓機能・膵臓機能に異常がないかなどを評価します。
【白血球(WBC)】
炎症の程度を示す指標のため、腸管の炎症症状が強いと数値が上昇します。
数値はやや個人差があるため、個人本来の基準値を知っておくことが重要です。また、免疫調整剤服用中は、量を決めるために数値を把握する必要があります。
【Hb(ヘモグロビン)】
貧血の程度を示す指標です。
腸管からの出血量が多いと、数値が低下します。貧血が続く場合は、増血剤などを服用します。
【Alb(アルブミン)】
栄養の程度を示す指標です。
腸管の炎症が強いと、栄養分の吸収が低下し、数値は下がります。
【CRP】
炎症の程度を示す指標であり、炎症が強いと数値は上昇します。
風邪など炎症を起こす他疾患の鑑別が必要です。
【LRG(ロイシンリッチαグリコプロテイン)】
ロイシンリッチα2グリコプロテイン(leucine-rich α2-glycoprotein LRG)は、炎症による刺激により血中に増加するタンパク質です。
CRPは主に IL-6 の刺激により誘導され肝臓で合成されるタンパク質であるのに対して、LRG は IL-6 以外のサイトカイン (IL-1β、IL-22、TNFα) などでも誘導され、肝臓以外からも産生されることがわかっています。
そのため CRPよりも幅広い炎症をとらえることが可能であり、実際に、CRPよりも内視鏡炎症所見を鋭敏に反映します。
【AST/ALT(GOT/GPT)】
肝臓の機能を示す指標です。
潰瘍性大腸炎に投与する薬剤の多くは肝臓で分解されるため、肝臓機能状態をチェックします。
【Cre(クレアチニン)】
腎臓の機能を示す指標です。
潰瘍性大腸炎に投与する薬剤の多くは腎臓で排出されるため、腎機能をチェックします。
【感染症検査】
B型肝炎、C型肝炎、結核の有無を調べます。
治療薬剤には免疫抑制剤があり、感染症を増悪させる危険性があるため、事前に感染症を調べます。
遺伝子検査
【NUDT検査】
遺伝子検査であり、免疫調節剤使用時の副作用が出やすいかどうかを事前に調べます。
糞便検査
【①便潜血検査】
便の中の出血の量を示す指標です。非常に鋭敏な検査であり、また大腸内視鏡検査の結果とよく比例するので非常に有用です。
【②便中カルプロテクチン検査】
カルプロテクチンは、好中球や単球、マクロファージから放出される S100A8(calgranulin A, myeloid-related protein 8: MRP8)とS100A9(calgranulin B, myeloid-related protein 14:MRP14)
という2つのタンパク質からなる複合体であり、炎症状態における腸管粘膜への好中球浸潤の強さとカルプロテクチン濃度は強く相関します。
便中カルプロテクチン測定は検体採取が非侵襲的であること、室温で最長7日間安定していること、糞便中に比較的均一に存在していることなど、炎症バイオマーカーとして非常に優れた性質を有しています。
大腸の炎症の強さを反映し。大腸内視鏡所見と比例するため、非常に有用です。
【③便培養検査】
便中の細菌を調べる検査です。症状悪化の場合、一般的な感染性腸炎と潰瘍性大腸炎やクローン病と区別するために行います。
尿検査
【prostaglandin E-major urinary metabolite (PGE-MUM)】
内視鏡的な活動性を反映する新たなバイオマーカーがprostaglandin E-major urinary metabolite(PGE-MUM)です。
PGE-MUM は尿中バイオマーカーであるため、便中カルプロテクチンより非侵襲的であり、今後期待されるバイオマーカーです。
診断
病型分類
病変部の範囲により下記の4つに分類されます。
| 直腸炎型(25.1%) | 直腸に限局して炎症病変が存在します。 |
|---|---|
| 左側大腸炎型(25.2%) | 直腸から下行結腸までの左半分の腸管に炎症病変が存在します。 |
| 全大腸炎型(38.3%) | 直腸から回盲部までの全腸管に炎症病変が存在します。 |
| その他(11.4%) | 病変部が連続しないなどの非定型的炎症型です。 |
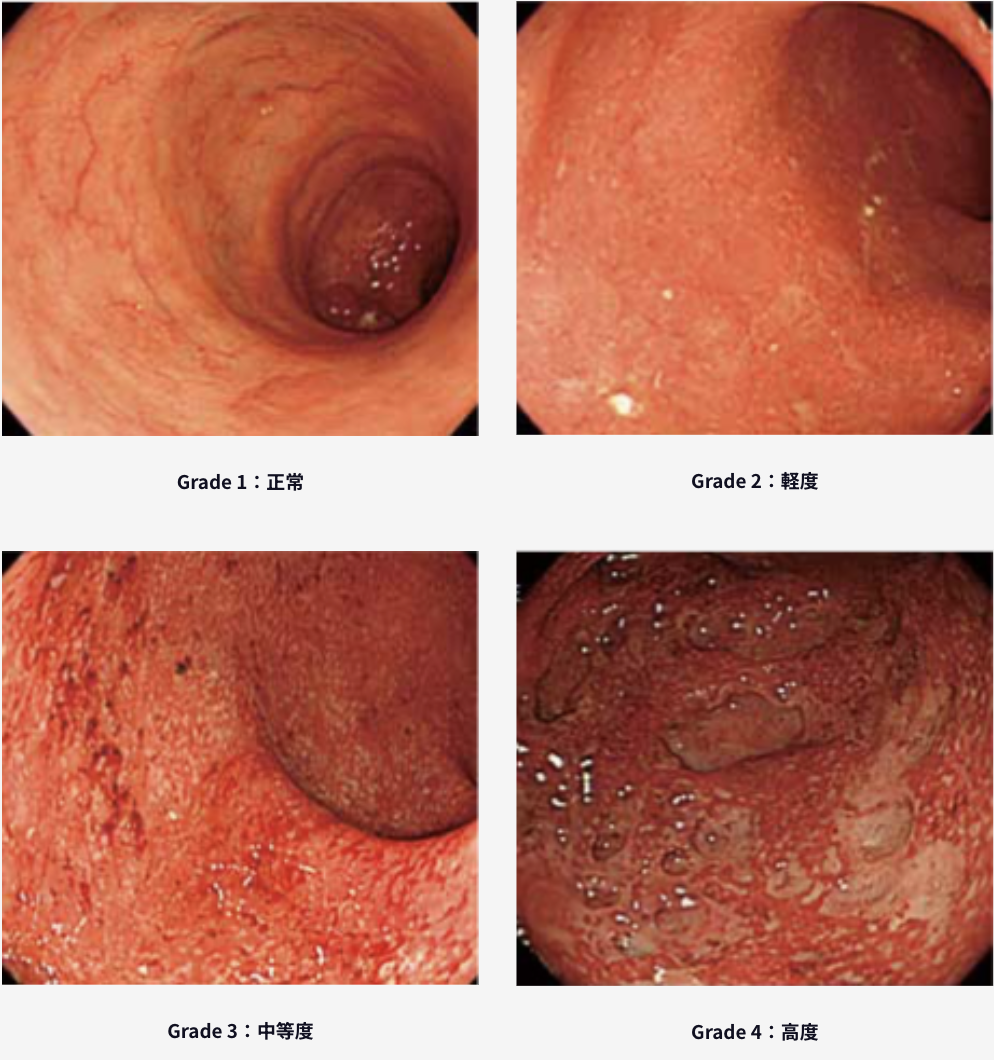
内視鏡重症度分類
内視鏡所見による病変部の重症度を示すMatts(マッツ)分類があります。
| Grade 1:正常 | 血管透見像正常、易出血性なし |
|---|---|
| Grade 2:軽度 | 血管透見像なし、易出血性なし、またはごく軽度、自然出血なし、粘膜発赤軽度 微細顆粒状、膿様粘液なし |
| Grade 3:中等度 | 血管透見像なし、易出血性あり、自然出血あり、粘膜浮腫状、発赤しやや粗、膿様粘液の付着あり |
| Grade 4:高度 | 潰瘍、易出血性、自然出血著明、膿様粘液の付着あり、腸管の拡張不良 |
Matts分類
また、Matts分類と同様に内視鏡所見による病態を示すメイヨー内視鏡スコアもあり、欧米では、疾患活動性評価指標としてメイヨースコアが使用されることが多いです。
重症の中でも特に症状が激しく重篤なものを劇症(潰瘍性大腸炎の最重症型)と呼ばれます。
| 重症 | 中等症 | 軽症 | |
|---|---|---|---|
| 1)排便回数 | 6回以上 | 4回以下 | |
| 2)粘血便 | (+++) | (+) ~ (-) | |
| 3)発熱 | 37.5℃以上 | (-) | |
| 4)頻脈 | 90/分以上 | 重症と軽症との中間 | (-) |
| 5)貧血 | Hb 10g/dL以下 | (-) | |
| 6)赤沈 | 6回以上 | 4回以下 |
治療
潰瘍性大腸炎の治療には、症状・病型分類・Matts分類などを総合して判断し、軽症・中等症・重症・劇症に分類して治療を行います。
ただ、症状の重症度や経緯などにより投薬については個人差があり、また症状の経過などを考慮して寛解導入療法から寛解維持療法への随時移行を行います。
寛解導入により炎症症状が低下した状態をできるだけ長く持続させるために、薬物療法を中心とした寛解維持療法に移行します。
寛解導入療法により炎症所見が低下し寛解維持療法へ移行する指標は、内視鏡的に活動期の炎症が軽快している状態、すなわち内視鏡的寛解(粘膜治癒)が治療目標となってきています。
重症度による投与薬剤
【軽症】
5-ASA製剤(サラゾピリン、ペンタサ、アサコール、リアルダ)を投与します。
【中等症】
ステロイド剤(プレドニゾロンなど)を投与します。
ステロイド抵抗性に対しては免疫調節薬(イムラン)などへ変更します。抗TNFα抗体剤などの使用も考慮します。
【中等症から重症】
抗TNF-α抗体(レミケード、ヒュミラ、シンポニー)や免疫調節薬(イムラン)などを投与します。血球成分除去療法(GMA)の開始を考慮します。
【劇症】
重症に準じ、外科的手術も考慮します。
薬剤の種類
【1. 5-ASA製剤】
炎症性腸疾患の基本となる製剤で、数種類の5-ASA製剤があります。
経口剤以外に坐剤・注腸などの局所製剤があり、病変の場所や範囲によって単独または組み合わせて使用します。
できるだけ高容量の投与で寛解導入を行い、寛解導入後も寛解を維持するために投薬を継続します。
①サラゾスルファピリジン
サラゾピリン
腸内細菌(ジアゾンダクターゼ)により5-ASAとスルファピリジン に分解され、5-ASAが炎症に対して効果を発揮します。
ただし、副産物であるスルファピリジンにより副作用(発熱、嘔吐、頭痛、発疹)などが発生する場合があります。
②メサラジン
ペンタサ
腸溶性エチルセルロースでコーティングされた5-ASAが小腸〜大腸で放出されます。経口薬以外に注腸剤や坐薬があります。
(副作用)下痢、下血、発熱など
アサコール
PH依存型放出製剤でコーティングされた5-ASAが→回腸末端~大腸で放出されます。
(副作用)潰瘍性大腸炎の悪化、発熱など
リアルダ
PH応答製剤でコーティングされた5-ASAが緩徐に直腸まで放出されます。
(副作用)汎血球減少症など
【2. ステロイド剤】
活動期の症状を改善するために使用されます。
・プレドニン経口剤・注射薬
・プレドネマ注腸
・ステロネマ注腸
・レクタブル注腸フォーム
・リンデロン坐剤
【3. 生物学的製剤】
①抗TNF-α抗体製剤
炎症を惹起する物質であるTNF-αを抑制する薬剤で、クローン病に対する治療効果が非常に高いが、潰瘍性大腸炎にも効果が認められており、難治性の潰瘍性大腸炎の寛解導入および寛解維持に使用されています。効果発現が早い(3-7日)ことが知られています。
効果発現が早い(3-7日)ことが知られています。
| レミケード(インフリキシマブ) | 点滴静注(1回/8週) |
|---|---|
| ヒュミラ(アダリムマブ) | 皮下注射(1回/2週) |
| シンポニー(ゴリムマブ) | 皮下注射(1回/4週) |
※ヒュミラとシンポニーは自己注射可能 (ただし、シンポニーは指導後)
②抗ヒトIL-12/23p40抗体製剤
インターロイキン(IL)という炎症を悪化させる物質を抑制する薬剤です。分子標的薬の一つで潰瘍性大腸炎や難治性のクローン病に使用されます。
ステラーラ(ウステキヌマブ):副作用としては悪性腫瘍発生の危険性があります。
③抗α4β7インテグリン阻害薬
腸管粘膜と炎症を起こす白血球(リンパ球)の接着を阻害して腸管の炎症を抑える新薬で、難治性の潰瘍性大腸炎に使用されます。
エンタイビオ(ベドリズマブ)経口剤:腸管に選択的に作用し副作用が少ないため、安全に使用することができます。
④JAK阻害剤
炎症が惹起されている細胞内でヤヌスキナーゼ(JAK)と呼ばれる酵素を阻害することで、炎症性物質であるサイトカインの産生や機能を抑制する薬剤です。
活動期の症状改善と寛解を維持するために使われることが多く、ステロイド剤・免疫抑制剤・生物学的製剤では無効な症例に効果が期待されています。
リンヴォック(ウパダシチニブ)経口剤:
副作用として結核の悪化を認めることがあります。
難治性直腸・肛門病変、広範囲な小腸の狭窄.穿孔性病変などを呈した場合、早期に生物学的製剤を導入する場合が多いです。
ゼルヤンツ(トファシチニブ)経口剤:副作用として結核の悪化を認めることがあります。
【4. 免疫抑制剤】
炎症性腸疾患の主原因と考えられている免疫の過剰反応を抑制する薬剤です。
イムラン(アザチオプリン):
免疫抑制作用は若干弱いため、免疫調節剤と呼ばれています。緩やかな寛解導入と寛解の維持に効果を発揮します。
タクロリムス:
免疫抑制作用は強く、難治性で重症の症例に使用されるが、血中濃度の管理が必要なため投与開始時は入院加療が必要となります。
【5. 血球成分除去療法(GMA)】
一時的に体外に連続的に採取した血液をカラム(アダカラム)に通し、白血球の中で特に炎症に関与している顆粒球などを選択的に除去します。
1回の治療は1時間弱で、計10回行います。
他の薬物治療より副作用が少ないことが特徴で、日帰り治療可能です。
活動期の症状を改善するための寛解導入療法に行われます。
2022年1月から寛解維持にも使用できるようになりました。2週間に1回を限度として48週間に限りビーズによる顆粒球吸着除去療法(GCAP)が保険適応となりました。
【6. 外科的手術】
絶対的適応:
大腸穿孔や大腸からの大量出血を認める場合、中毒性巨大結腸症を合併した場合、重症及び劇症で強力な内科的治療でコントロールできない場合などは外科的手術を行う場合もあります。
また、大腸癌を合併した場合も原則として手術適応ですが、定期的大腸内視鏡検査により早期に発見された大腸癌に対しては、内視鏡的粘膜下層剥離術(ESD)により切除します。
相対的適応:
頻回に入退院を繰り返して日常生活を送ることが困難な場合。薬の副作用のため内科的治療が続けられない場合。
皮膚などの腸以外の重い合併症が内科的治療で改善しない場合。
潰瘍性大腸炎の手術治療では、炎症の母地となる大腸を全て切除し、小腸の断端を15cm程折り返して、便を溜める袋(パウチ)となる回腸嚢を作ります。この回腸嚢と肛門を吻合して肛門から排便できるようにします。
現在行われている標準術式には、回腸嚢肛門吻合術(Ileoanal anastomosis : IAA)と回腸嚢肛門管吻合(Ileoanal canal anastomosis : IACA)の2つの方法があります。
IAAは肛門管から肛門括約筋を残して表面にある大腸の粘膜を全て取り除いて吻合する方法です。大腸粘膜を全て完全に切除するため、術後は潰瘍性大腸炎による炎症や癌化の危険性はなくなりますが、便の漏れなどの弊害が発生する場合があります。
医療費
潰瘍性大腸炎は「難病の患者に対する医療等の法律」において指定難病に定められています。申請手続きにより認定されると、通院や入院の医療費に対して公費による助成が受けられます。なお、認定基準につきましては、在住の都道府県の窓口(保健福祉担当課や保健所など)で確認して下さい。
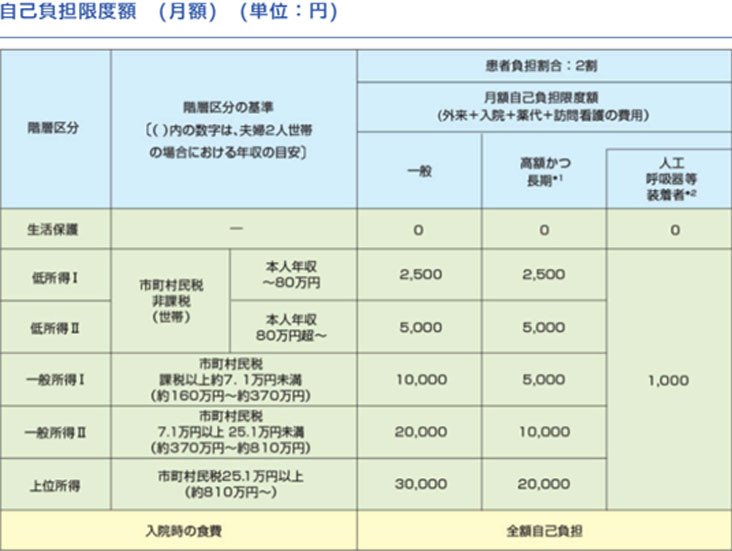
加入している医療保険上の世帯の収入に応じて、医療費の自己負担限度額が設定されています。
高額かつ長期
月ごとの医療費総額が50,000円を超える月が年間6回以上ある方です。
指定難病の医療費助成の対象となるのは、原則として「指定難病」と診断され、「重症度分類等」に照合して病状の程度が一定程度以上の場合です。
症状の程度が疾病ごとの重症度分類等に該当しない軽症者でも、高額な医療を継続することが必要な人(例えば生物学的製剤使用)は、医療費助成の対象となります。(軽症高額該当)
指定難病の医療費の給付を受けることができるのは、原則として指定医療機関(都道府県・指定都市から指定を受けた病院・診療所、薬局、訪問看護ステーション)で行われた医療に限られます。
当クリニックは、難病指定医療機関です。